Accademia di Medicina di Torino: “Le reazioni da ipersensibilità ai vaccini” di Giovanni Rolla
di Piergiacomo Oderda
Giovanni Rolla, Direttore del reparto di Allergologia e Immunologia clinica
presso l’Ospedale Mauriziano a Torino, interviene ad una seduta scientifica on
line organizzata dall’Accademia di Medicina di Torino dal titolo “Le reazioni da
ipersensibilità ai vaccini”.
I vaccini quando vengono iniettati nel nostro muscolo deltoide sono riconosciuti
dalle cellule dell’immunità innata (quasi fungessero da cani da guardia che
controllano tutto ciò che arriva nell’organismo) come potenziali patogeni,
segnali di danno. Evocano una risposta infiammatoria perlopiù locale, il
soggetto può avvertire dolore, arrossamento, lieve tumefazione. Le citochine
possono passare nel torrente circolatorio e dare nei primi tre giorni alcuni
sintomi sistemici come febbricola, cefalea, astenia, una sindrome simil
influenzale. Succede per qualsiasi vaccino con una frequenza variabile dal 10 al
50% (più alta per lo pneumococco, PCV13).
In un report dopo il primo mese di vaccinazioni anti Covid sulle segnalazioni
sottoposte a vaccino m-RNA (Pfizer mRNABNT162b2, Comirnaty), emergono
dolore in sede di iniezione, stanchezza, cefalea, dolore muscolare, febbre,
dolore articolare, nausea, brividi. La seconda dose fa registrare un numero
maggiore di segnalazioni di questo tipo di eventi. Rientrano nell’effetto
collaterale atteso, frutto dell’attivazione delle cellule del sistema immunitario.
La frequenza di tali manifestazioni decresce con l’età. Dolori locali, tumefazione
nella zona di iniezione, sintomi sistemici rientrano nella risposta attesa (“on
target”). Il prof. Rolla esamina le reazioni di ipersensibilità al vaccino che
vanno oltre, in particolare quelle che emergono immediatamente, nelle prime
due ore, «fonte di impatto emotivo, pur essendo rare richiedono un rapido
riconoscimento e trattamento». Due cellule dell’immunità innata che entrano in
gioco sono i mastociti e i basofili. «Controllano il mondo esterno, i vari segnali
che vengono da agenti patogeni o infiammatori». Se attivati, causano
sintomatologie che coinvolgono cute e mucose (orticaria e angioedema) fino
all’anafilassi. Sulla membrana hanno recettori in grado di sondare il mondo che
le circonda. Ricevono segnali da cellule barriera della cute, dalle vie
respiratorie o digestive. Quando vedono un potenziale segno di danno
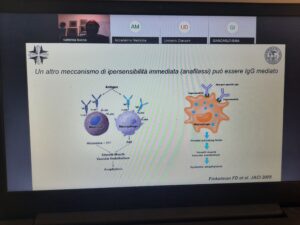
mandano segnali alle cellule. Fino a qualche anno fa, il meccanismo di rilascio
del mediatore era in modo ipertrofico pensato legato solo alla classe di
anticorpi IgE (immunoglobine E). Queste reazioni di tipo allergico non spiegano
tutte le reazioni da ipersensibilità immediata. Le cellule (mastociti e basofili)
vengono stimolate direttamente dai vaccini o dai farmaci iniettati attraverso
altri sensori. Il prof. Rolla illustra alcuni quadri clinici, manifestazione di
orticaria diffusa con disseminazione di pomfi; angioedema labiale o
periorbitale. Si tratta di reazioni di ipersensibilità limitati alla cute. L’anafilassi è
una reazione di ipersensibilità legata all’attivazione di mastociti e basofili con
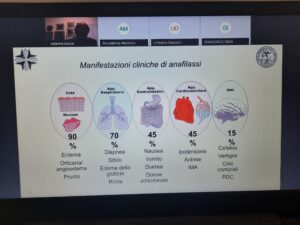
liberazione di mediatori che coinvolgono più organi. Per il 70% coinvolgono
l’apparato respiratorio (dispnea, affanno), per il 45% crampi addominali con
necessità di vomito o evacuazione, per il 45% riduzione di pressione arteriosa.
Si mostra un “cartoon” che dovrebbe essere presente in tutte le sedi di
vaccinazione per favorire un pronto riconoscimento dell’anafilassi. E’ molto rara
un’anafilassi al vaccino che abbia come unico segnale la riduzione pressoria
(può succedere per reazione a puntura di insetto, a mezzi di contrasto o alcuni
farmaci iniettabili). La frequenza, considerando i vaccini più importanti, è di 1-
3 su milione di somministrazioni.
Fino a dieci anni fa si pensava coinvolto esclusivamente il meccanismo mediato
da anticorpi di tipo IgE. Il soggetto doveva aver già formato anticorpi verso un
costituente del vaccino in modo che alla successiva somministrazione questi
anticorpi presenti sulla membrana delle cellule del sistema immunitario
(mastociti e basofili) riconoscono le sostanze ed evocano il rilascio del
mediatore con una conseguente anafilassi. Questo meccanismo quante reazioni
di ipersensibilità spiega? Il meccanismo IgE mediato (allergia al vaccino) è
stato ipotizzato diretto non tanto verso il vaccino ma verso gli eccipienti
(proteine dell’uovo, gelatina, proteina del latte, lievito, lattice, Polietilenglicole
PEG, Polisorbato 80). L’anafilassi per allergia all’uovo frequente nei bambini era
dovuta al fatto che molti vaccini venivano coltivati su cellule embrionali di
pollo. Era possibile pertanto la presenza di proteine di pollo. La confezione di
nuovi vaccini per influenza, morbillo, parotite, rosolia e per rabbia ora hanno
solo più tracce di proteine dell’uovo. E’ caduta la controindicazione di
sottoporre il vaccino ai bambini con una chiara allergia alle proteine dell’uovo.
L’unico vaccino che contiene una significativa quantità di proteine di pollo è
quello della febbre gialla. In tal caso si procede ad un protocollo di
desensibilizzazione con dosi refratte. Si è giunti anche per questo vaccino ad
una minore concentrazione delle proteine dell’uovo. L’allergia alla gelatina era
dovuta al fatto che il vaccino del morbillo, parotite, rosolia (MMR) fino al 1998
conteneva lo 0,2% di gelatina. Si tratta di 3-5 casi su un milione. Negli ultimi
vent’anni si è ridotto il contenuto di gelatina con conseguente declino dei casi
di anafilassi. Altra allergia verso le proteine del lievito di birra (“Saccharomyces
cervisia”) è dovuta alla presenza fino a 25 mg. per dose nel vaccino contro
l’epatite B. Se rilevato mediante “skin prick test” (SPT), test cutaneo, si
somministra a dosi refratte.
L’analisi si fa più accurata per IgE dirette al Polisorbato 80 o Polietilenglicole,
eccipiente in molti farmaci iniettabili e in molti vaccini. Lo stesso prof. Rolla ha
studiato il caso di una ragazza con orticaria, angioedema, dispnea dopo la
terza somministrazione del vaccino quadrivalente per il papilloma virus. Al test
cutaneo risulta positivo, un “brand” di vaccini che non contengono Polisorbato
non provoca reazione. Il problema immunologico sollevato consiste nel fatto
che non si trovano IgE specifiche al polisorbato, il test dei basofili risulta
negativo, sfugge il meccanismo.Gli eccipienti sono utili nel confezionamento,
nel veicolare farmaci e vaccini, l’m-RNA veicolato da nanoparticelle.
Uno studio successivo (2015) riguarda una ragazza di 26 anni con vari episodi
di orticaria nell’assunzione di tanti farmaci. Se somministrati in confezioni che
non contengono PEG, non ricorrono reazioni, si è in presenza di una
sensibilizzazione ma ancora senza comprendere il meccanismo, negativo sia il
test di attivazione dei basofili che la ricerca di IgE specifiche. Uno studio
pubblicato su “In practice” (Stone, 2019) rileva le reazioni di anafilassi alla
colonscopia, dato che si utilizza una grossa quantità di PEG nel preparato. Un
altro meccanismo di ipersensibilità immediata può essere mediato dalle
immunoglobine G (IgG), la reazione agli anticorpi monoclonali. Secondo uno
studio di Vultaggio, Maggi, Matucci, nell’intervallo di somministrazione, il
soggetto forma anticorpi antifarmaco di tipo IgG.
Studi più recenti spiegano la reazione di ipersensibilità mediante attivazione
diretta del complemento, si attivano grosse quanti quantità della frazione C5.
Ne consegue ipersensibilità ai mezzi di contrasto, a farmaci veicolati con
liposomi e nanoparticelle. La frazione C5a agisce sui mastociti, queste cellule di
immunità innata sulla membrana esprimono il recettore ATR. Evocano
l’immissione in circolo di mediatori che puntano alla manifestazione di orticaria,
angioedema, anafilassi.
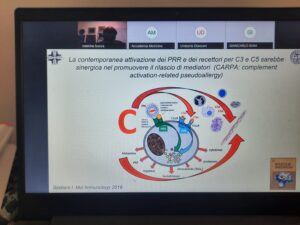
Contemporaneamente arriva uno stimolo estremamente efficace con
attivazione dei PRR (“Pattern recognition receptors”) e dei recettori per C3 e
C5, per cui i mastociti rilasciano altri mediatori. Un farmaco liposomiale a cui si
reagisce è la doxorubicina. Con l’acronimo CARPA si intende al contempo
“complement activation-related pseudoallergy” (pseudoallergia in quanto non
mediata da IgE).
A dicembre, dopo la somministrazione di due milioni di dosi del vaccino m-
RNA, si è registrato un momento di allarme a livello internazionale, con 21 casi
di anafilassi su due milioni di somministrazione (1 ogni 100.000). Si è creata
una “task force”, non si riuscivano a trovare IgE specifiche. Una slide raffronta
il vaccino Pfizer (BNT162b2) e Moderna (m-RNA 1273). In entrambi è presente
il PEG. Un articolo su Nature (16 febbraio) mostra il numero di reazioni a Pfizer
(5), Moderna (3), Oxford AstraZeneca (non PEG ma Polisorbato 80, 3) su un
milione di somministrazioni.
Il secondo rapporto AIFA riporta tra il 27/12/2020 e il 26/2/2021 sedici
segnalazioni di anafilassi (dolore in sede di iniezione, edema, febbricola). La
frequenza è 4,2 su 1 milione di somministrazioni (allora 3.741.828). L’analisi
delle segnalazioni rileva preferenza nel genere femminile, adrenalina
somministrata solo su un terzo dei casi, per l’80% la reazione compare alla
prima somministrazione. Ne consegue la domanda nella scheda anamnestica:
“Soffre di allergie al lattice, a qualche cibo, a farmaci o ai componenti del
vaccino?”. Si crea ansia nel medico vaccinatore, AIFA risponde ad una FAQ:
“Come viene rilevata l’assenza di controindicazioni?”. Indica in grassetto “una
serie di precise e semplici domande”, “l’operatore verifica la presenza di
controindicazioni o precauzioni particolari, come riportato nella scheda tecnica
del vaccino”.
Se il paziente soffre di allergia, si tende a consigliare di ritornare
dopo tre, quattro giorni di terapia antistaminica, prassi “irrazionale” secondo il
prof. Rolla. La “task force” internazionale si è concentrata su quattro domande che indagano su una storia
di “severa” reazione allergica ad un farmaco
iniettabile, ad un vaccino, ad altri allergeni (cibo, lattice), al PEG, al Polisorbato
e all’olio di ricino poliossile 35. L’alto rischio è classificato solo alla risposta
affermativa relativa al PEG. Parimenti, le due società italiane AAIITO
(Associazione Allergologi Immunologi Italiani Territoriali e Ospedalieri) e la
SIAAIC (Società italiana di allergologia, asma ed immunologia clinica) si
uniformano alle domande sopracitate aggiungendo l’indagine su asma
bronchiale non controllata. Occorre prima portare l’asma sotto controllo,
sarebbe rischiosa nel caso di anafilassi grave. Si procede ad una stratificazione
di rischio, grazie a test di alta sensibilità si può dar via libera alla vaccinazione
o porre controindicazioni. Reazioni locali estese non costituiscono
controindicazioni. Nel Regno Unito si pongono domande pratiche per cui si
chiarisce che ci si può vaccinare anche in presenza di allergia alla penicillina, al
lattice, agli acari, al cibo. Il pronto riconoscimento dell’anafilassi richiede un
tempestivo intervento. Non ci si deve far ingannare da sincope vasovagale
(sudore, bradicardia, nausea, sensazione di svenire) o da crisi di panico. Si
arriva persino a sentire punture di spillo in sede pericardica. Non si deve
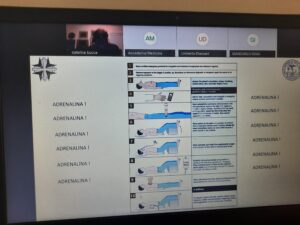
perdere tempo con i corticosteroidi in caso di anafilassi. L’unico farmaco che
cambia la storia naturale è solo adrenalina, «il resto è cosmesi». Occorre
disporre supino il paziente, allertare l’emergenza, somministrare adrenalina e,
se possibile, infondere liquidi. Su 300 milioni di somministrazioni nel mondo, di
cui 95 negli Stati Uniti, i casi di anafilassi sono calcolabili da 3 a 8 su 1 milione
di somministrazioni.